Mpox : une zoonose tropicale qui s’invite chez nous
Le virus Mpox est une zoonose, une maladie d’origine animale, dont l’agent est un orthopoxvirus, un virus à ADN hautement contagieux pour la peau. Il s’agit d’une maladie émergente dont la fréquence et l’ampleur des épisodes épidémiques est devenue croissante depuis les années 2000. La maladie touche essentiellement la peau et est généralement bénigne, mais peut néanmoins être mortelle, en particulier chez les jeunes enfants.
Des mots pour les maux
Les poxvirus, qui infectent les humains, vont du virus de la variole, qui peut être mortel, au virus du molluscum contagiosum, très contagieux mais bénin.
Une zoonose est une maladie transmissible entre l’homme et l’animal. Elle se fait dans les 2 sens, ce qui fait que le virus peut persister dans un réservoir animal (rats, chien de prairie aux USA), à partir duquel les hommes peuvent se recontaminer, même quand l’épidémie humaine a été contrôlée.
Une vésicule est une petite bulle contenant un liquide clair, à la surface de la peau.
Une pustule est une petite bulle contenant un liquide trouble ou du pus, à la surface de la peau.
Qu'est-ce que le mpox ?
Le mpox est une « zoonose », c’est-à-dire une maladie d’origine animale, liée à un orthopoxvirus, un gros virus à ADN hautement contagieux pour la peau. Cette maladie émergente donne des épisodes épidémiques croissants depuis 2003, avec une épidémie en 2022. Le mpox a une longue période d'incubation (période quiescente entre l’infection et les premiers signes non-spécifiques, les prodromes), allant de 5 jours à 3 semaines.
Les personnes infectées ont initialement (« période des prodromes ») de la fièvre, des frissons, de la fatigue, des maux de tête (« céphalées »), des douleurs musculaires (« myalgies »), des maux de gorge et des gros ganglions (ou « adénopathies », qui n’existent pas dans la variole). .
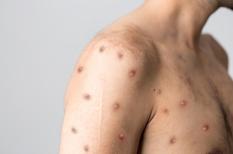
Puis la maladie se déclare par des lésions de la peau (« lésions cutanées »), douloureuses car inflammatoires, qui évoluent à partir de tâches rouges (« macules ») vers des boutons rouges (« papules »), puis des petites poches à la surface de la peau, contenant un liquide clair (« vésicules ») ou purulent (« pustules »), et qui s'ulcèrent et forment des croûtes avant de guérir sur plusieurs semaines.
Les lésions de la peau sont contagieuses et surviennent généralement par généralisation à toute la peau, à partir d’une atteinte initiale régionale. Les lésions initiales se situent généralement au niveau du site d'inoculation, ce qui peut expliquer pourquoi, dans l'épidémie actuelle où le caractère sexuel est marqué, les lésions ont été localisées sur, ou près, des organes génitaux ou de l'anus. Le plus souvent, l'infection par le virus de la variole du singe est autolimitée et dure généralement de 2 à 4 semaines. Dans le cas des infections avec la souche de virus issue d’Afrique de l’Ouest, ces lésions peuvent être initialement rares et discrètes, et donc potentiellement passer inaperçues. La maladie dure typiquement de 2 à 4 semaines, et se résout spontanément dans la majorité des cas..
Quelles sont les causes du mpox ?
Les poxvirus qui infectent les humains vont du virus de la variole, qui peut être mortel, au virus du molluscum contagiosum, très contagieux mais bénin. Depuis mai 2022, près d’un millier de cas liés à un autre poxvirus, le mpox, ont été signalés dans plus de 30 pays du monde. Le virus mpox a été isolé pour la première fois en 1958 chez des singes originaires d’Afrique centrale, d'où son premier nom "variole du singe". Comme pour de nombreuses zoonoses, ce poxvirus est transmis accidentellement à l'homme lorsqu'il rencontre des animaux infectés.
Le premier cas humain connu de mpox a été enregistré en 1970 en République démocratique du Congo. Avant 2022, des cas humains importés en dehors du continent africain ont rarement été observés. Depuis sa découverte en 1970, des cas humains de mpox ont ainsi été répertoriés dans plusieurs pays africains : le Bénin, le Cameroun, la République centrafricaine, la République démocratique du Congo, le Gabon, la Côte d'Ivoire, le Liberia, le Nigeria, le Sierra Leone et le Soudan. La contamination se faisait alors via les rongeurs ou les singes.
En 2003, des cas de mpox ont été signalés aux États-Unis lorsqu'une cargaison de rats gambiens infectés a ensuite contaminé des chiens de prairie hébergés dans la même installation, ce qui a abouti à la contamination de 71 humains qui avaient adopté ces animaux comme animaux de compagnie. Au cours des cinq dernières années, des centaines de cas de mpox ont été signalés en Centrafrique, et au Nigeria, dont de nombreux cas dans ce dernier pays chez des hommes, certains présentant des lésions génitales, ce qui suggère une transmission interhumaine par contact sexuel.
Actuellement, les chercheurs recensent deux souches de virus de mpox. La souche dite « Afrique de l’ouest », dont la létalité se situerait autour de 1%, sévit au Nigéria, au Libéria, en Sierra Leone, en Côte d’Ivoire : c’est cette souche qui est impliquée dans les cas détectés actuellement en Europe. La seconde souche, dite « du bassin du Congo », circule en République démocratique du Congo (RDC), en République du Congo, en République centrafricaine (RCA) et au Gabon. Associée à des formes cliniques plus sévères, la souche « bassin du Congo » exposerait à un risque de décès de 10%, mais dans des pays où les hôpitaux sont moins bien équipés qu’en France.
Pourquoi une épidémie en 2022 ?
La propagation géographique des cas de mpox s'est donc étendue ces dernières années bien au-delà des forêts d’Afrique centrale, où les cas ont été initialement détectés, vers d’autres parties du monde où des cas ont été importés, ces mêmes cas ayant ensuite contaminé d’autres personnes et des animaux qui peuvent devenir un réservoir du virus et transformer l’implantation de cette maladie : elle peut devenir endogène dans les pays occidentaux.
D’après les experts de l’Institut Pasteur, ce schéma de transmission serait dû au déclin mondial de l’immunité contre les virus du genre orthopoxvirus responsables de la variole humaine, suite à l’arrêt de la vaccination antivariolique, dans les années 1980. Il existerait en effet une protection croisée au moins partielle (85%) entre ces 2 orthopoxvirus, celui de la variole et celui du mpox. Certains experts pensent que le mpox pourrait donc devenir bientôt la plus importante infection à orthopoxvirus chez l’Homme, y compris dans les pays occidentaux.
L'épidémie actuelle illustre la facilité de transmission interhumaine par contact direct et intime avec des lésions contenant le virus. Il est possible qu’il y ait une contamination aérienne, mais on n’en n’a pas la preuve. Depuis début mai 2022, des cas de mpox ont été signalés dans de multiples pays où la maladie n’était pas endémique. Au 9 juin 2022, plus de 1350 cas de mpox confirmés en laboratoire ont été signalés dans 31 pays non endémiques dans le monde, dont environ 60% dans 3 pays : le Portugal, l'Espagne et le Royaume-Uni.
La majorité des cas signalés n’avaient pas récemment voyagé dans un pays endémique d’Afrique, et la plupart des cas ont été observés chez des hommes ayant des relations sexuelles avec d'autres hommes, avec une contamination très souvent péri-anale, ce qui soulève la possibilité d'une transmission lors de rapports sexuels. Bien que le mpox ne soit pas une infection sexuellement transmissible (IST), au sens propre du terme, elle peut facilement être transmise lors de contacts cutanés rapprochés et donc lors de rapports sexuels. L'inoculation du virus à la peau et aux surfaces muqueuses se produit par contact direct, sexuel ou de peau à peau, et peut même inclure la transmission par les serviettes, la literie… et tous les objets partagés.
Quelles sont les complications ?
La maladie, généralement bénigne, peut néanmoins être mortelle si elle n’est pas soignée, en particulier chez les jeunes enfants. Les principales complications sont la survenue d’une déshydratation, liée aux pertes d’eau qui surviennent quand les lésions de la peau sont nombreuses et étendues, une surinfection bactérienne de ces mêmes lésions de la peau qui peut aboutir à une infection généralisée (« septicémies »).
Les complications plus rares et plus spécifiques peuvent être une pneumonie, une encéphalite et des infections oculaires, qui surviennent surtout chez les enfants de moins de 8 ans, les femmes enceintes ou les personnes immunodéprimées.
Le taux de mortalité est estimé entre 1% (Afrique de l’ouest) et 11% (Congo), et la mortalité serait surtout liée à une immunodépression de la personne infectée. Lors de l'épidémie américaine de 2003, une famille qui avait acquis un chien de prairie infecté a été un modèle du spectre de la maladie : un enfant de 6 ans a été hospitalisé pour encéphalite, la mère de l'enfant était symptomatique et avait de multiples lésions sur la peau et le père de l'enfant, qui avait été vacciné contre la variole, n’avait que 2 lésions sur la peau et de légers symptômes grippaux.
Comment faire le diagnostic du virus mpox ?
Les lésions de la peau (macules, papules, vésicules, pustules et croûtes) ne sont pas spécifiques de la variole du singe et peuvent être confondues avec de nombreuses autres infections virales plus communes. Les lésions ressemblent à celles de la varicelle mais le diagnostic différentiel du mpox inclut d'autres poxvirus et d’autres herpèsvirus, y compris celui de la varicelle. Les lésions génitales peuvent être confondues également avec les symptômes de certaines infections sexuellement transmissibles (syphilis, herpès…).
Le diagnostic clinique du mpox doit donc être confirmé en laboratoire, avec des méthodes diagnostiques qui ne sont actuellement disponibles que dans les services nationaux de santé publique : on procède donc à un dépistage chez les cas suspects en raison de leurs symptômes par test PCR, et les prélèvements des cas positifs sont envoyés au laboratoire national pour isolement du virus et confirmation.
Les échantillons pour le diagnostic du mpox doivent être collectés à l'aide d'un écouvillon à partir d'une lésion cutanée ouverte et l'échantillon écouvillonné doit ensuite être placé dans un récipient sec et stérile et conservé au réfrigérateur ou congelé jusqu'au test.
Quand faut-il consulter un médecin ?
Il faut systématiquement consulter un médecin en protégeant les autres des lésions de la peau, et en portant un masque, car cette maladie est très contagieuse lors des contacts rapprochés.
Bien que généralement bénigne chez les personnes normales, le médecin doit cependant apprécier le potentiel évolutif en fonction de l’âge, d’une grossesse éventuelle et des maladies associées à l’origine d’une immunodépression, la déclarer aux autorités de santé, la traiter au plus vite si besoin et organiser la prise en charge des personnes en contact avec le malade.
Comment éviter d’avoir le mpox ?
La prévention de l'infection par le mpox peut s'avérer difficile pour les personnes qui ont un contact étroit avec un patient infecté. Il est essentiel d'éviter tout contact direct avec les lésions de la peau ainsi qu’avec les objets utilisés par les malades atteints du mpox (vêtements, literie, serviettes…) pour réduire le risque de contamination.
Un patient qui a une suspicion d’infection ou une infection confirmée par le mpox doit immédiatement être masqué (possibilité d’une transmission par la respiration), ses lésions doivent être recouvertes d'une blouse ou d'un drap pour éviter tout contact avec l’environnement, et il doit être placé en isolement dans une chambre individuelle. Aucun traitement particulier de l'air n'est nécessaire, mais si un patient est admis à l'hôpital pour y recevoir des soins, il peut être placé dans une chambre à pression négative si celle-ci est disponible.
Il est possible que la vaccination antivariolique classique assure une protection croisée de 85% contre le mpox, mais la durée de cette protection est inconnue. Certains experts en santé publique ont suggéré que la résurgence du mpox serait due en partie à la fin de la vaccination antivariolique systématique après la déclaration de l'éradication de la maladie en 1980 par l’OMS.
La vaccination antivariolique juste après un contact suspect (vaccination post-exposition) peut également être administrée dans les 4 jours suivant l'exposition aux patients qui ont eu un contact étroit avec une personne infectée par le mpox pour prévenir l’apparition de la maladie ou jusqu'à 14 jours après l'exposition pour réduire la gravité de cette maladie (incubation longue de 5 jours à 3 semaines).
Comment traite-t-on le mpox ?
Le traitement du mpox est actuellement surtout symptomatique (anti-douleur, réhydratation, désinfection des lésions…), car il n'existe actuellement aucun traitement antiviral spécifique validé.
Les personnes atteintes d'une maladie grave, les personnes immunodéprimés, les enfants de moins de 8 ans et les femmes enceintes doivent cependant être proposées pour un traitement antiviral expérimental. Il existe actuellement 2 médicaments antiviraux, déjà utilisés dans d’autres infections, qui peuvent être utilisés pour les infections par le mpox : le tecovirimat et le brincidofovir.
Le técovirimat empêche la formation de l'enveloppe virale en inhibant la protéine p37, une protéine hautement conservée dans tous les orthopoxvirus et il a été approuvé pour le traitement du mpox en 2018. Le brincidofovir est un promédicament du cidofovir, un médicament approuvé pour le traitement de la rétinite à cytomégalovirus (CMV) chez les patients atteints du SIDA. Une toxicité rénale sévère ou d'autres effets indésirables graves n'ont pas été observés avec le brincidofovir pendant le traitement des infections à CMV, à la différence du cidofovir, mais l'expérience clinique est encore limitée.
L’administration d'immunoglobulines vaccinales par voie intraveineuse peut être envisagée pour les malades atteints d'une infection grave par le virus du mpox ou comme prophylaxie chez les personnes exposées qui ont une immunodéficience T, une forme d’immunodépression qui contre-indique la vaccination antivariolique (virus vivant). Cependant, on ignore actuellement si ces personnes atteintes d'une infection par le virus du mpox bénéficieront de ce type de traitement.
Les liens du Mpox
Le site de l’Institut Pasteur
https://www.pasteur.fr/fr/journal-recherche/actualites/variole-du-singe-potentiel-epidemique-augmente-tant-que-immunite-collective-diminue-contre-virus
Les liens Pourquoi Docteur
https://www.frequencemedicale.com/generaliste/actualites/8548-Variole-du-singe-l-OMS-pourrait-la-declarer-urgence-de-sante-publique
https://www.frequencemedicale.com/generaliste/actualites/8546-Variole-du-singe-l-OMS-recommande-de-changer-le-nom
https://www.frequencemedicale.com/generaliste/actualites/8522-Variole-du-singe-l-OMS-craint-une-implantation-dans-les-pays-non-endemiques
https://www.frequencemedicale.com/generaliste/actualites/8476-Variole-du-singe-les-cas-recenses-pourraient-n-etre-que-le-sommet-de-l-iceberg
https://www.frequencemedicale.com/generaliste/actualites/8401-Zoonose-un-cas-de-Monkeypox-hospitalise-au-Royaume-Uni


























Commentaires
Ajouter un commentaire
commentaires