Paludisme : 1ère cause de fièvre à évoquer au retour d'un pays tropical

Le paludisme, ou malaria, est une maladie infectieuse liée à un parasite transmis lors de la piqûre d’un moustique, essentiellement dans les pays tropicaux. C'est la première cause à évoquer devant une fièvre au retour d'un voyage dans un pays "d'endémie palustre". Hors pandémie, c'est aussi une des premières causes de mortalité par maladie infectieuse, en particulier chez les enfants.
Des mots pour les maux
Le paludisme, mot qui vient du latin « paludis », ou « marais », est aussi appelé malaria dans les pays anglo-saxons.
Il s’agit d’une maladie infectieuse, due à un parasite du genre « Plasmodium », qui est propagée par la piqûre de certaines espèces de moustiques femelles « anophèles » qui piquent la nuit.
Le parasite est du genre Plasmodium et se présente sous différents types : Plasmodium falciparum, vivax, ovale ou malariae.
La piqûre infectante aboutit, après un délai d’incubation du parasite dans le corps, à un premier accès palustre, qui peut être suivi de récurrences.
La gravité immédiate du paludisme tient à des formes cérébrales dans les infections à Plasmodium falciparum.
Qu’est-ce que le paludisme ?
Le paludisme est l’infection parasitaire la plus fréquente dans le monde. C'est une maladie qui est transmise par des moustiques femelles du genre anophèle qui piquent donc essentiellement la nuit.
Le paludisme est une maladie parasitaire qui évolue rapidement et est potentiellement mortelle, en particulier pour les personnes qui ne sont pas habituées à la maladie et chez les jeunes enfants.
Le paludisme contaminerait environ 500 millions de personnes par an dans le monde et entraînerait la mort de plus d'un million d'entre elles, principalement en Afrique sub-saharienne.
Les symptômes du paludisme apparaissent entre 9 et 14 jours environ après la piqûre d'un moustique infecté mais ce délai varie selon l'espèce de Plasmodium. En règle générale, le paludisme se manifeste avant tout par une fièvre, généralement élevée, des maux de tête (céphalées), parfois des vomissements ou des diarrhées et d’autres symptômes qui ressemblent à ceux d’une grippe.
En l'absence de médicaments ou en cas de résistance des parasites aux médicaments administrés, l'infection peut évoluer rapidement et devenir potentiellement mortelle. Le paludisme peut tuer en infectant et détruisant les globules rouges (anémie hémolytique) et en obstruant les capillaires qui amènent le sang au cerveau (paludisme cérébral) ou alimentent d'autres organes vitaux.
Le paludisme peut se traiter : en suivant un traitement approprié, les parasites peuvent être éliminés du corps de la personne atteinte. Le problème est que certains types de parasites (Plasmodium vivax ou ovale) comportent des stades de développement où le parasite peut demeurer dans le foie sans causer de signes visibles. S’ils ne sont pas traités avec le bon traitement, à la bonne posologie, ces parasites peuvent se réactiver et causer une rechute de la maladie, même après plusieurs mois ou plusieurs années. Le Plasmodium malariae peut également demeurer dans le sang pour des dizaines d’années s’il n’est pas traité.
Comment attrape-t-on le paludisme ?
Le parasite est transmis à l'homme par une piqûre d'un moustique femelle (Anophèle) infecté dans les régions chaudes et marécageuses. Les moustiques anophèles s’infectent lorsqu’ils piquent une personne atteinte du paludisme. La petite quantité de sang qu’ils prélèvent contient des parasites. Ceux-ci se mélangent à leur salive et seront à leur tour injectés à la personne qu’ils vont piquer ensuite. Ces moustiques piquent essentiellement la nuit.
Dans l'organisme humain, le parasite subit une série de transformations qui font qu’il va échapper au système immunitaire et qu’il va pouvoir infecter le foie et les globules rouges.
Au final, le parasite prend une forme capable d'infecter un nouveau moustique au moment où il pique la personne infectée. Le parasite subit de nouvelles transformations dans le corps du moustique, jusqu'à ce qu'il soit à même d'infecter à nouveau un hôte humain 10 à 14 jours plus tard, après que l'Anophèle se soit nourri à nouveau de sang.
Quels sont les risques du paludisme ?
La plupart des cas de décès liés au paludisme sont dus aux complications de la maladie. On estime que 90% des décès par paludisme surviennent en Afrique, surtout chez les enfants de moins de 5 ans.
Il s’agit avant tout d’une atteinte cérébrale (« neuropaludisme ») qui survient lorsque les cellules sanguines infectées par le parasite atteignent le cerveau, entraînant un délire, une perte de connaissance, un coma ou la mort. Le décès peut aussi être lié à un œdème pulmonaire (une accumulation de liquide dans les poumons pouvant entraîner de graves problèmes respiratoires), à une insuffisance de certains organes tels que les reins ou le foie, ou à une rupture de la rate, qui peuvent tous causer la mort.
Dans certains cas, le décès peut être consécutif à une anémie sévère causée par la destruction des globules rouges infectés ou à une hypoglycémie qui est une chute du sucre dans le sang qui peut provoquer un coma et la mort.
Certaines souches du parasite du paludisme, qui causent généralement des formes moins sévères de la maladie, peuvent persister dans le corps durant des années et causer des rechutes plusieurs années après l’infection initiale et à distance du voyage qui peut faire évoquer l’infection.
Peut-on avoir un paludisme sous chimioprophylaxie ?
La survenue d’un paludisme sous prophylaxie médicamenteuse est actuellement une éventualité. Elle peut être la conséquence d’une chimioprophylaxie inadaptée à la zone géographique (niveau de résistance élevé) ou, plus souvent encore, d’une chimioprophylaxie mal suivie (prise de manière irrégulière ou arrêtée trop tôt après le retour).
Mais une chimioprophylaxie, même bien conduite, ne doit pas écarter le diagnostic. Le tableau clinique peut être trompeur (fièvre absente ou peu élevée) et le diagnostic biologique difficile (parasitémie très faible, morphologie parasitaire altérée).
© 123RF-Chirawan Somsanuk
Quand doit-on évoquer un paludisme ?
Il existe une grande diversité des présentations cliniques du paludisme, ce qui complique le diagnostic de paludisme, or le diagnostic de paludisme est une urgence : tout accès palustre survenant chez un sujet non prémuni (cas du paludisme d’importation) peut évoluer en quelques heures vers un paludisme grave potentiellement mortel.
En pratique, il faut retenir que : « Toute fièvre au retour d’une zone d’endémie est un paludisme jusqu’à preuve du contraire » et face à une suspicion d’accès palustre, il convient de rechercher immédiatement des signes cliniques de gravité, notamment neurologiques.
La présence d’un signe neurologique, quel qu’il soit, impose l’hospitalisation en urgence du malade.
Quelques modifications sur la prise de sang peuvent renforcer la présomption d’un accès palustre.
Une thrombopénie, définie par un taux de plaquettes sanguines inférieur à 150 000/mm3 est une anomalie fréquente au cours du paludisme. C’est un très bon signe d’orientation car elle est précoce et indépendante de l’espèce plasmodiale en cause et du tableau clinique. Elle est d’intensité variable et peut être parfois très sévère (< 50 000/mm3).
Une anémie hémolytique est aussi un bon signe d’orientation mais elle peut manquer, surtout au début d’un accès de primo-invasion. L’anémie est en effet plus souvent présente chez une personne souffrant d’un accès de reviviscence.
Que faire en cas de suspicion de paludisme ?
En cas de fièvre inexpliquée, pendant ou après un séjour dans une région impaludée, il est indispensable de consulter un médecin le plus rapidement possible.
La progression de l'infection asymptomatique vers un paludisme grave peut être très rapide en cas d’infection à Plasmodium falciparum et peut conduire au décès en l'espace de 36 à 48 heures.
Comme les symptômes ne sont pas spécifiques du paludisme, il est impossible de poser un diagnostic précis sans une analyse sanguine. Il faut donc impérativement demander qu'un frottis sanguin soit effectué (étalement mince et goutte épaisse) pour objectiver la présence de parasites du paludisme.
Quels sont les signes du paludisme ?
Le paludisme se caractérise par de la fièvre et des symptômes qui peuvent être très semblables à ceux de la grippe comme : des maux de tête, des nausées, des vomissements, des douleurs musculaires, des malaises, et une diarrhée et des douleurs du ventre surtout chez l’enfant.
Les tremblements et les frissons « solennels » (forts tremblements) sont des symptômes plus évocateurs.
Les accès aigus de paludisme peuvent causer une augmentation du volume de la rate (splénomégalie) et provoquer une sensibilité du foie.
Des cycles typiques alternant : fièvre, tremblements puis sueurs froides et transpiration intense, peuvent survenir : c’est ce que les médecins appellent un « accès palustre ». Mais parfois, le diagnostic est plus difficile avec des douleurs du ventre ("douleurs abdominales") qui sont au premier plan, en particulier chez l'enfant.
La périodicité de ces attaques récurrentes dépend de l’espèce de parasite en cause. Chaque attaque coïncide avec la multiplication des parasites et l’éclatement des globules rouges, qui peut par ailleurs conduire à l’anémie.
L'accès pernicieux à forme cérébrale, qui peut être causé par une infection à Plasmodium falciparum, va perturber le fonctionnement du cerveau et provoquer, entre autres, un changement de la personnalité, une confusion mentale, une léthargie et des crises épileptiques.
Les symptômes apparaissent entre 10 et 14 jours après la piqure de l’insecte infecté. Certains types de parasite de la malaria (Plasmodium vivax et Plasmodium ovale) peuvent demeurer inactifs dans le foie durant des semaines ou même des mois avant que les premier signes ne se manifestent, même si la personne a quitté la zone d’infection. Ces nouveaux épisodes sont dus à des formes hépatiques « dormantes ».
Quels sont les examens pour faire le diagnostic ?
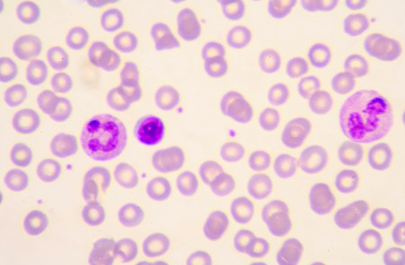
A partir d’un simple prélèvement de sang, il est possible de réaliser un frottis de sang sur une lame qui sera colorée et regardée au microscope afin de voir les parasites dans les globules rouges. La technique est simple et rapide, mais elle peut être mise en défaut si le nombre de parasites est faible.
La technique de la goutte épaisse est la technique de référence. Il s’agit d’une forme de microconcentration du sang qui est plus délicate mais est 20 à 30 fois plus sensible que le frottis.
Pour tenter de simplifier et d’améliorer le diagnostic biologique du paludisme, d’autres techniques ont été développées comme les tests rapides par immunochromatographie sur bandelette.
La sérologie n’est d’aucun apport pour le diagnostic d’urgence de l’accès palustre. Une sérologie positive signe uniquement un contact préalable avec le parasite.
Les recommandations demandent d’associer un frottis de sang et une goutte épaisse.
© 123RF-Mohd Hairul Fiza Musa
Y a-t-il des personnes particulièrement à risque de paludisme ?
Les voyageurs, enfants ou adultes, qui proviennent de pays où le paludisme n’est pas présent et qui n’ont donc pas développé d’immunité sont particulièrement à risque. Les femmes enceintes et leur enfant à naître et les malades immunodéprimés (VIH/SIDA) sont également particulièrement à risque.
Les résidents de régions où le paludisme est présent sont exposés fréquemment à la maladie et peuvent acquérir une immunité partielle, ce qui peut atténuer la sévérité des symptômes, mais ne les protège pas complètement et surtout pas du portage chronique du parasite. Cependant, cette immunité peut disparaître en déménageant dans un pays où le parasite est absent.
Si les travailleurs migrants en France retournent pour les vacances dans leur pays d’origine, ils doivent prendre une chimioprophylaxie comme les autres car ils ne sont plus du tout protégés.
Y a-t-il des facteurs de risque de forme grave de la maladie ?
La gravité de la maladie varie surtout selon le parasite responsable de l'infection.
Des quatre espèces causant le paludisme, Plasmodium falciparum est responsable de la forme de la maladie la plus grave (neuropaludisme). Il peut en effet provoquer des crises épileptiques, un coma et une insuffisance rénale ou respiratoire parfois fatales. Les autres paludismes peuvent provoquer des complications à long terme.
L’autre grand facteur de gravité du paludisme vient de la résistance de certains parasites et celle-ci est surveillée par l’OMS qui met à jour des cartes de résistance des Plasmodia. Il faut absolument vérifier sur ces cartes le type de chimioprophylaxie qu’il faut prendre avant tout voyage en pays exotique.
Quels sont les signes de gravité d’un accès de paludisme ?
L’OMS a défini des critères de gravité du paludisme. La présence d’un seul de ces critères, clinique ou biologique, associé à la présence de Plasmodium falciparum dans le sang, fait porter le diagnostic d’accès palustre grave.
Ces critères sont les suivants :
• Troubles de la conscience
• Convulsions répétées
• Détresse respiratoire
• Ictère (jaunisse)
• Hémoglobinurie macroscopique (urines colorées en rouge)
• Défaillance cardiocirculatoire avec collapsus circulatoire (baisse brutale et profonde de la circulation avec risque d’arrêt cardiaque)
• Œdème pulmonaire (présence de liquide dans le poumon)
• Anémie grave
• Hypoglycémie
• Acidose métabolique ou Hyperlactasémie
• Hyperparasitémie
• Insuffisance rénale
Comment traite-t-on le paludisme?
Le traitement du paludisme dépend de l'espèce de parasite en cause, de la gravité de l'infection, de l'âge de la personne atteinte et du profil de résistance aux médicaments antipaludéens dans la région où la personne a contracté la maladie
Une des difficultés majeures du traitement réside dans la forte progression des résistances de Plasmodium falciparum essentiellement vis-à-vis des antipaludiques en général, et de la chloroquine en particulier, cet antipaludique qui a été très largement utilisé à l’échelle mondiale pendant toute la 2ème moitié du 20ème siècle.
Apparues dans les années 60, les résistances continuent de progresser à la fois en termes géographiques (de plus en plus de pays sont touchés) et d’intensité (la chloroquine n’est plus la seule molécule concernée).
Presque tous les cas de paludisme peuvent cependant être guéris si l'infection est diagnostiquée rapidement et traitée de façon adéquate. Des délais de diagnostic du paludisme peuvent rendre le traitement difficile et diminuer les chances de guérison.
Comment traiter un accès palustre non compliqué ?
En cas d’accès palustre à Plasmodium Falciparum sans signe de gravité, le malade doit toujours guérir. Le choix du protocole thérapeutique doit donc être guidé par l’efficacité théorique de la molécule et sa faible toxicité.
Plusieurs produits sont actuellement d’utilisation courante, tous utilisables per os : la quinine, la méfloquine, l’halofantrine et l’atovaquone-proguanil.
Chez l’adulte, il faut préférer l’atovaquone-proguanil ou l’artéméther-luméfantrine en première intention, la quinine ou la méfloquine en deuxième intention et n’utiliser l’halofantrine qu’avec la plus grande prudence (électrocardiogramme obligatoire).
Chez la femme enceinte, seule la quinine est préconisée sans réserve, bien que la méfloquine ne soit plus contre-indiquée et que l’atovaquone-proguanil soit utilisable en cas de nécessité. L’artéméther-luméfantrine est déconseillée au premier trimestre de la grossesse, mais peut être prescrite aux deuxième et troisième trimestres.
Chez l’enfant, on utilise en première intention la méfloquine, l’atovaquone-proguanil ou l’artéméther-luméfantrine, à des doses adaptées. En deuxième intention, la quinine ou l’halofantrine sont utilisables, le risque de complications cardiaques dues à l’halofantrine étant moindre chez l’enfant.
En cas d’accès palustre non compliqué à Plasmodium vivax, ovale ou malariae, la chloroquine (Nivaquine) garde sa place mais il convient d’être certain du diagnostic d’espèce de Plasmodium. Dans le doute, il faut considérer le patient comme étant a priori infecté par Falciparum.
Chez l’adulte, le traitement est la Nivaquine (comprimé à 100 mg) : 5 comprimés par jour pendant 5 jours ou 6 comprimés les premier et deuxième jours et 3 comprimés le troisième jour.
Chez le petit enfant, il faut préférer le sirop (25 mg par cuillère-mesure) : 10 mg/kg par jour pendant 2 jours, 5 mg/kg le troisième jour.
Le traitement d’un accès palustre simple peut s’envisager en dehors de l’hôpital mais il est en revanche recommandé d’hospitaliser de manière systématique les enfants et les femmes enceintes.
Le traitement sera toujours relayé par une chimioprophylaxie.
Comment se traite un paludisme grave ?
Tout paludisme grave doit être hospitalisé en urgence dans une unité de soins intensifs ou de réanimation pour mise en route immédiate d’un traitement à base de quinine par voie intraveineuse ou d’artésunate en intraveineux. Le traitement antiparasitaire est associé éventuellement à un traitement symptomatique de réanimation des défaillances d’organes qui peuvent survenir.
Chez la femme enceinte et le jeune enfant, il existe de plus un risque plus important d’hypoglycémie.
Le traitement sera toujours relayé par une chimioprophylaxie.
Quels sont les principes de la prévention contre le paludisme ?
La prévention du paludisme passe avant tout par la lutte contre les piqûres de moustique : c’est ce que l’on appelle la protection anti-vectorielle, cette protection passe par le port de vêtements adaptés, l'utilisation de répulsifs et le recours à une moustiquaire lors du sommeil.
Cette protection permet également d'éviter la transmission d'autres maladies, elles aussi transmises par piqûre de moustiques telles que la dengue (ædes), le zika, le chikungunya, l'encéphalite japonaise...
A cette prévention contre les piqûres doit s'associer dans la grande majorité des cas, un traitement préventif par comprimés d’antipaludéens.
Comment avoir une protection efficace contre les piqûres ?
La plupart des moustiques qui transmettent le paludisme piquent la nuit. Les moustiquaires peuvent donc constituer un obstacle physique pour les moustiques, à condition qu'elles soient convenablement utilisées (elles doivent être bordées sous le matelas) et bien entretenues (attentions aux trous). Ces moustiquaires seront d'autant plus efficaces qu'elles seront imprégnées d'insecticide et diffuseront un halo chimique actif contre les moustiques. L’utilisation d’une moustiquaire imprégnée de répulsif a fortement contribué à diminuer le taux de mortalité par paludisme en Afrique. A défaut de moustiquaire de lit (qui assure incontestablement la protection mécanique la plus efficace), on peut, si on dispose d’une climatisation, associer climatisation et insecticide.
Il convient aussi de porter des vêtements amples, couvrants les bras et les jambes, de couleur claire et imprégnés de répulsif, le jour dans les zones marécageuses et dès que le soir survient. Les répulsifs à utiliser sur les vêtements et les tissus doivent contenir de la perméthrine.
Il faut utiliser des répulsifs cutanés sur les parties du corps non protégées par les vêtements à appliquer en particulier le soir. Il est recommandé d'utiliser des répulsifs cutanés de préférence à base de DEET 30 à 50% (en concentration variable en fonction de l'âge), d’IR3535 20 à 35%, ou Picaridine 20 à 30% (attention au choix des produits chez l’enfant et la femme enceinte).
Ils doivent être réappliqués toutes les quatre à six heures, selon l'humidité ou/et l’intensité de la transpiration. Il est aussi possible d’utiliser des tortillons fumigènes.
Quels sont les principes de la chimio-prophylaxie par antipaludéen ?
Plusieurs molécules antipaludiques peuvent être utilisées à titre prophylactique, comme prévention lors d'un voyage en zone endémique, comme traitement préventif intermittent pour les femmes enceintes. Les plus connues sont la chloroquine et la quinine.
La méfloquine est utilisée dans les régions où vivent des parasites résistants à la chloroquine.
Les antipaludéens conventionnels utilisés en monothérapie (traitement avec un seul médicament) perdent rapidement de leur efficacité en raison du développement rapide de résistances. A certains endroits, le paludisme est résistant à toutes les thérapies de première intention qui sont financièrement accessibles (résistances croisées). Or, le développement de nouvelles molécules abordables, destinées à remplacer celles qui n'agissent plus, n'est guère encouragé.
Depuis une dizaine d'années, un nouveau groupe d'antipaludéens, en association avec des dérivés de l'artémisinine (extraite de la plante Artemisia annua), procure une réponse thérapeutique très rapide (résolution des symptômes et réduction potentielle de la transmissibilité). A ce jour, aucune résistance aux dérivés de l'artémisinine n'a été détectée. L'association permet de retarder l'apparition de résistances à la molécule associée.
Les zones impaludées sont classées en groupes en fonction de la résistance du parasite à la chloroquine. L'OMS distingue 3 groupes pour lesquels le traitement préventif (par comprimés) du paludisme diffère. Quel que soit le médicament indiqué, il n'est délivré que sur ordonnance médicale, il présente des contre-indications et des interactions médicamenteuses. Un avis médical est impératif.
Pour les zones du groupe I, non résistant à la chloroquine, il est d'usage de ne pas prendre de traitement. Le paludisme rencontré dans ces zones étant le plus souvent une forme bénigne à développement lent, seule la protection anti-vectorielle est recommandée.
Pour les zones du groupe II (peu nombreuses), un traitement associant chloroquine et proguanil (connu sous le nom commercial de Savarine) peut être indiqué. Les contraintes de durée et de tolérance de ce traitement conduisent parfois le médecin traitant à prescrire un traitement du groupe III (également indiqué dans ces zones) comme la Malarone.
Pour les zones du groupe III, plusieurs traitements peuvent être proposés :
La Malarone (Atovaquone-Proguanil) se prend la veille de l'arrivée en zone à risque, tout le long du séjour en zone à risque et encore une semaine après le retour. Ce médicament est bien assimilé sur le plan digestif lorsqu'il est absorbé avec des matières grasses.
Le Lariam (méfloquine) est à débuter 15 jours avant le départ à raison d'un comprimé par semaine, à poursuivre pendant la durée du séjour dans la zone à risque et à continuer pendant 3 semaines après le retour. Certaines zones impaludées d'Asie sont résistantes au Lariam, renseignez-vous avant votre départ en fonction de votre destination.
Le Doxypalu (doxycycline) doit être débuté la veille d'arriver en zone impaludée, chaque soir durant le séjour et encore 4 semaines après la sortie de la zone à risque. Ce traitement peut entraîner des réactions cutanées à type de photosensibilisation, il est donc préconisé d'utiliser une protection solaire.
Dans quels pays le paludisme est-il un problème ?
Il existe un risque de transmission du paludisme dans la plupart des pays d’Afrique subsaharienne, en Asie du Sud-Est et du Sud, en Amérique centrale et dans certaines îles des Caraïbes, en Papouasie-Nouvelle-Guinée et d’autres îles de l’Océanie et dans certaines régions du Moyen-Orient et d’Europe centrale ou d’Afrique du Nord.
Il est possible de trouver sur le site de l’OMS des cartes et des listes de pays où le paludisme est un problème.
Y a-t-il un vaccin contre le paludisme ?
Aucun vaccin contre le paludisme n’est actuellement approuvé chez l’homme. Le Plasmodium est un organisme qui comprend un cycle de vie complexe et ses antigènes sont en constante évolution. De nombreux projets de recherches sont cependant actuellement en cours à l’échelle internationale.
Le paludisme en France
Le paludisme est essentiellement une maladie tropicale mais il existe en France des cas de paludisme d’importation.
Selon un rapport de l’Organisation Mondiale de la Santé (OMS) datant de 2011, il y aurait eu près de 216 millions d’épisodes de paludisme en 2010, dont 81 % en Afrique et 13 % en Asie du Sud-est.
En 2010, les décès associés au paludisme sont estimés à 655 000, dont 91 % dans diverses régions d’Afrique et pour la plupart des enfants de moins de 5 ans.
Les liens du paludisme
Le site du Centre National de Référence du Paludisme pour la France métropolitaine
Le site de l’Organisation Mondiale de la Santé sur les statistiques par pays
Les liens internes à Pourquoi Docteur
Paludisme : le groupe sanguin O protecteur
Paludisme : des parasites résistants aux portes de l’Inde
Paludisme : l'espoir d'un traitement qui détruit les parasites en 48 heures
Paludisme : quatre millions de vies sauvées en 13 ans
Paludisme : le génome des moustiques décrypté
Paludisme : de nouvelles cibles pour vacciner
La dengue : une grippe tropicale qui peut faire saigner
Chikungunya : des douleurs articulaires aiguës d'origine virale
Les vidéos du paludisme sur Youtube


























Commentaires
Ajouter un commentaire
commentaires (1)
C'est très bien