Tendinite de la hanche : une douleur des muscles fessiers qui gêne dans les escaliers

Les douleurs de la face externe de la hanche, ou « syndrome du grand trochanter », sont très fréquentes chez les femmes après la cinquantaine et peuvent correspondre à une tendinite du moyen fessier et/ou à une bursite trochantérienne ou à une atteinte périarticulaire plus étendue. Le diagnostic est parfois difficile car cette atteinte est souvent associée à une sciatique ou une coxarthrose.
Des mots pour les maux
Rhumatisme abarticulaire : forme de maladie rhumatologique en rapport avec les structures qui entourent l’articulation.
Qu'est-ce qu’une tendinite du moyen fessier ?
Les tendinites ou tendinopathies du muscle moyen fessier correspondent à une souffrance du tendon du moyen fessier (qui peut être associée à une souffrance du tendon du petit fessier).
Ces tendons du moyen et du petit fessiers s’insèrent sur le grand trochanter, le relief osseux qui est en haut de la face latérale haute de l’os de la cuisse, le fémur, palpable à la face externe haute de la cuisse, au niveau de la hanche (c’est l’os qui dépasse sur les 2 côtés).
Une bourse péri-trochantérienne permet normalement de protéger le tissu fibreux qui est en regard, appelée « bandelette du fascia lata » et la peau par rapport au grand trochanter. Elle protège de même le glissement des tendons fessiers.
En cas de souffrance et de lésion du tendon du moyen fessier, peut apparaître une réaction inflammatoire qui entraine une réaction au niveau de la bourse de glissement, que l’on appelle « bursite », et une douleur de la face externe de la hanche ou de la fesse ou de la racine de la cuisse.
Les progrès de l’imagerie ont permis de mettre en évidence une tendinite isolée du petit fessier dans environ 10 % des cas au cours de ces douleurs.
Quand faut-il penser à une tendinite du moyen fessier ?
Il faut évoquer une tendinite du moyen fessier ou une bursite, le plus souvent chez une femme entre 40 et 60 ans, lors de douleurs de la face externe de la hanche ou de la fesse, d’apparition progressive, déclenchées à la marche typiquement dans les escaliers.
Le déclenchement ou l’augmentation de la douleur dans 3 circonstances : à la montée des escaliers, en position couchée sur le côté malade et au passage de la station assise à la station debout (la douleur disparaissant alors après quelques pas), est très évocateur.
Quelles sont les causes de la tendinite du moyen fessier ?
Les tendino-bursites trochantériennes sont une pathologie fréquente, en particulier chez la femme après la ménopause, avec une fréquence estimée à 1,8 pour 1000 personnes.
Quasiment jamais isolée, la bursite sous-jacente est en fait secondaire à une tendinopathie chronique qui n’est pas toujours évidente en particulier quand elle siège à la face profonde des tendons.
L’origine de ces lésions est méconnue mais les deux mécanismes les plus fréquemment à l’origine des tendino-bursopathies microtraumatiques, des tractions tendineuses excessives et le conflit par frottement ou friction, peuvent être évoqués. Ces mécanismes interviennent sur un tendon sain ou, plus souvent déjà altéré en milieu de vie, « tendinosique ».
Le conflit mécanique à l’origine de la friction peut-être un bec trochantérien agressif ou un ostéophyte. La fréquence de ces déformations ou de ces lésions osseuses expliquerait la grande fréquence des lésions partielles de la face profonde.
La surcharge tendineuse peut être favorisée par une inégalité de longueur des membres inférieurs, un trouble de la statique du rachis ou des membres inférieurs (genu valgum et valgus calcanéen), une atteinte de la hanche type coxarthrose ou une atteinte du genou ou du pied. Elle peut aussi être déclenchée par un traumatisme direct, un effort sportif, une marche ou une station debout prolongée inhabituelle et l’usage intensif des escaliers.
La tendino-bursite est plus fréquente chez les lombalgiques et les femmes en surpoids et sa prépondérance féminine trouve peut-être une explication dans la morphologie du bassin plus large chez la femme, un déséquilibre musculaire pelvitro-chantérien, la façon de marcher ou le type de chaussures (talons hauts), entre autres facteurs favorisants possibles.
Dans certains cas, les lésions des tendons sont associées à des « calcifications » osseuse à hydroxyapatite (« maladie des calcifications tendineuses multiples » ; 20 % des cas), qui se révèlent parfois au cours d’une crise aiguë mais sont souvent subaiguës ou chroniques, ou à des ostéophytes du trochanter.
Certaines tendino-bursite sont associées à une coxarthrose et peuvent expliquer une recrudescence douloureuse, qu’il ne faut pas prendre pour une aggravation de la coxarthrose.
Les causes inflammatoires sont rares, qu’il s’agisse d’une bursite rhumatoïde, d’une pseudopolyarthrite rhizomélique ou d’une enthésite de spondylarthropathie.
Enfin, des bursites infectieuses sont possibles, notamment la bursite trochantérienne tuberculeuse, particulièrement trompeuse quand elle précède l’atteinte osseuse ou s’accompagne de calcifications.
Quelles sont les complications ?
Les principales complications sont la récidive ou la persistance, très handicapantes, mais la majorité des tendino-bursites guérissent avec un traitement assez simple.
C’est chez les formes résistantes, en particulier les femmes au-delà de 65 ans, que la tendino-bursite peut conduire à une rupture des tendons des muscles fessiers, déséquilibrant la marche.
Si celle-ci survient, elle peut être réparée à condition que la réparation soit rapide, sinon, l’involution graisseuse et la rétraction des muscles complique nettement la tâche du chirurgien.
Comment faire le diagnostic de tendinite du moyen fessier ?
La douleur siège typiquement à la face externe haute de l’articulation et apparaît au départ lors de la montée des escaliers ou le lever d’un siège puis à la marche et peut être responsable d’une boiterie.
La douleur est typiquement calmée par le repos, mais elle peut réveiller la personne qui en souffre la nuit lorsque celle-ci est couchée sur la hanche malade en décubitus latéral.
Le diagnostic est basé sur la reproduction de la douleur lors de la palpation directe, lorsque le malade est en appui sur la seule jambe qui souffre (« appui monopodal ») ou lors de la montée de quelques marches d’escalier. Une manœuvre de reproduction de la douleur lors de l’élévation contrariée de la jambe malade, le malade étant en décubitus latéral sur la hanche opposée et le médecin contrariant l’élévation (« abduction ») de la jambe malade. La douleur peut être retrouvée en fin de rotation externe de la hanche ou en flexion et adduction de la hanche. La marche peut être difficile dans les formes les plus sévères, par exemple avec rupture partielle d’un tendon.
Dans la mesure où cette tendinite est assez fréquente, il est nécessaire d’éliminer une autre maladie associée ou qui peut se présenter sous l’aspect d’une tendinite du moyen fessier : sciatique « tronquée » L3, L4 ou L5, arthrose lombaire (articulaires postérieures avec kyste synoviaux) ou arthrose de hanche, artérite iliaque avec claudication intermittente de la hanche, atteinte de l’articulation sacro-iliaque, ostéonécrose, fracture de fatigue ou infection ou tumeur de la hanche… ou une simple douleur de la peau et de l’hypoderme (« cellulalgie »). Après certains types de prothèse de hanche, mis en place par voie externe, il est possible d’observer des douleurs du trochanter, voire des fractures très rarement.
Quels sont les examens que va demander le médecin ?
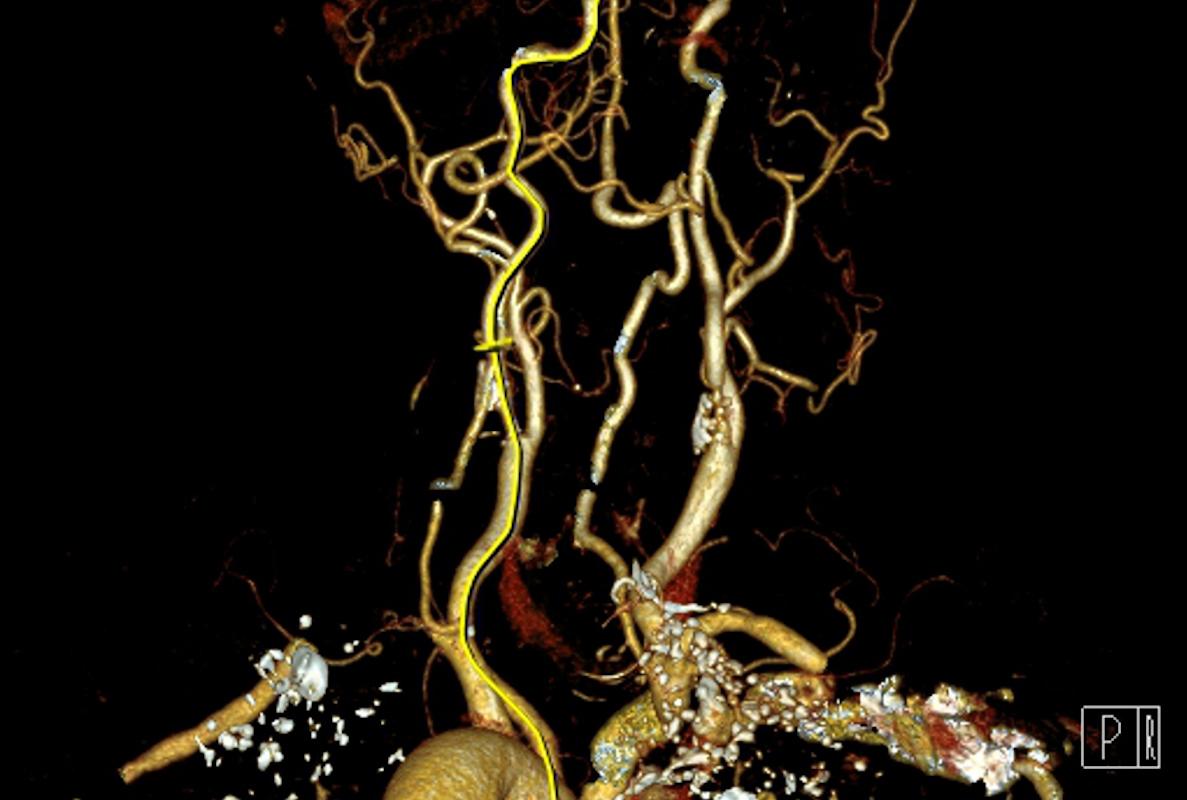
Pour s’aider lors du diagnostic, le médecin demandera en premier des radiographies standard du bassin de face et des hanches de profil afin d’analyser la morphologie générale du bassin et des hanches (arthrose ou atteinte sacro-iliaque associée), de mieux voir les zones d’insertion des tendons sur le trochanter (ossification péri-articulaires ou calcifications de type hydroxy-apatite). Une réaction osseuse trochantérienne avec sclérose et ostéophytes est souvent observée et peu favoriser une tendinite ou une bursite de frottement.
Une échographie permet de visualiser une bursite associée et d’explorer l’insertion des tendons des muscles fessiers sur le trochanter. Cet examen permet assez bien d’analyser la structure des tendons à condition qu’il soit réalisé chez un malade pas trop gras et si la bursite n’est pas trop importante.
L’IRM permet d’analyser correctement les structures osseuses du bassin et de la hanche et d’éliminer les principaux diagnostics différentiels. Elle permet de voir une infiltration graisseuse des muscles fessiers qui témoignerait de ruptures tendineuses partielles des tendons. La technique de l’IRM est importante et sur les IRM habituelles, qui prennent tout le bassin, la hanche est en périphérie de la zone d’analyse, ce qui peut perturber la visualisation des lésions des tendons. Il paraît préférable de réaliser une analyse centrée sur la hanche malade à l’aide d’une antenne de surface. L’IRM met très bien en évidence une bursite.
La face profonde du tendon n’est pas toujours visible et en cas de récidive ou de persistance, une exploration arthroscopique de la bourse est proposée par certains chirurgiens et permet d’explorer la face profonde du tendon et de confirmer son aspect dégénératif lorsque la lésion est difficilement visualisée par sa face superficielle.
Comment traiter une tendinite du moyen fessier ou une bursite ?
Le traitement médical est toujours essayé en première intention et est basé sur le repos, la kinésithérapie avec, éventuellement des médicaments antidouleur (« antalgiques ») et des anti-inflammatoires non-stéroïdiens, ces derniers étant peu efficace.
La rééducation consiste à étirer et renforcer les muscles fessiers et est assez efficace lorsqu’elle est réalisée correctement.
Ces traitements ne sont pas toujours suffisants et des infiltrations de corticoïdes dans la bourse peuvent être nécessaires et sont plutôt très efficaces. Ces infiltrations peuvent être « écho-guidées » en cas d’échec d’une première infiltration, en associant un anesthésique local pour vérifier que c’est bien la bursite qui est responsable de la douleur (« test diagnostic »). En cas d’effet transitoire, elles permettent d’affirmer le diagnostic si elles entrainent l’indolence, mais doivent être répétées (pas plus de 2 ou 3 infiltrations).
Après une infiltration qui semble efficace, la persistance d’une douleur lors de la montée des escaliers, pourrait témoigner d’une lésion plus importante des tendons avec rupture partielle à explorer pour discuter d’une réparation chirurgicale.
L’utilisation de cannes temporairement, pour décharger la jambe malade, et le port de semelles de correction des appuis, voire d’une talonnette en cas de franche inégalité de longueur des membres inférieurs sont à discuter systématiquement.
Quand faut-il opérer une tendinite du moyen fessier ?
Le traitement chirurgical est encore rare mais peut être proposé après échec d’un traitement médical bien conduit d’au moins 6 mois, en cas de récidive, d’imagerie évocatrice de tendinopathie (même en l’absence d’une rupture évidente à l’IRM ou à l’échographie du fait de la fréquence des lésions partielles difficile à mettre en évidence par les radiologues), de test positif de l’infiltration écho-guidée et d’absence de rétraction ou de dégénérescence graisseuse du moyen et du petit fessier.
Il est plutôt réalisé par arthroscopie « extra-articulaire », à partir d’incisions de la peau de la face externe de la hanche. Il consiste à analyser les insertions tendineuses du petit et du moyen fessier sur le trochanter, à décomprimer l’insertion du moyen fessier en sectionnant le fascia lata, à retirer la bourse malade (« bursectomie »), puis à « débrider » et réparer d’éventuelles lésions des tendons du petit et du moyen fessier. La réparation consiste à réaliser une réinsertion trans-osseuse du tendon sur des ancres.
Les suites opératoires sont de 4 à 6 semaines en fonction des contraintes professionnelles et imposent de marcher avec 2 cannes. La rééducation est débutée en post-opératoire. En cas de rupture tendineuse importante avec rétraction tendineuse nécessitant une réparation avec des sutures en tension, l’appui n’est pas autorisé pendant 6 semaines. Le résultat définitif est obtenu 4 à 6 mois après l’intervention.
Les liens de la tendino-bursite de hanche
Le site de la revue de médecine Suisse
Les liens Pourquoi Docteur
Coxarthrose : l’arthrose de hanche n’a pas toujours besoin de prothèse
Pseudopolyarthrite rhizomélique : des douleurs matinales des épaules et des hanches
Prothèse de hanche et du genou : combien de temps durent-elle ?
Conflit acétabulaire: la douleur de hanche chez le jeune sportif peut conduire à l'arthrose





















Commentaires
Ajouter un commentaire
commentaires