Rhumatologie
Tendinite d’Achille : la tendinopathie fusiforme est-elle une forme de pré-rupture ?
La tendinopathie d’Achille non-insertionnelle (fusiforme ou nodulaire) peut se compliquer de rupture mais requiert initialement un traitement médical et physiothérapique adapté et ne justifie pas d’une chirurgie préventive. Une chirurgie préventive avant la rupture aiguë ne serait discutée qu’en cas de résistance au traitement médical ou chez les patients à haut risque. Il n’y a pas d’études démontrant qu’un traitement non-interventionnel serait supérieur à un autre.
- michelangeloop/istock
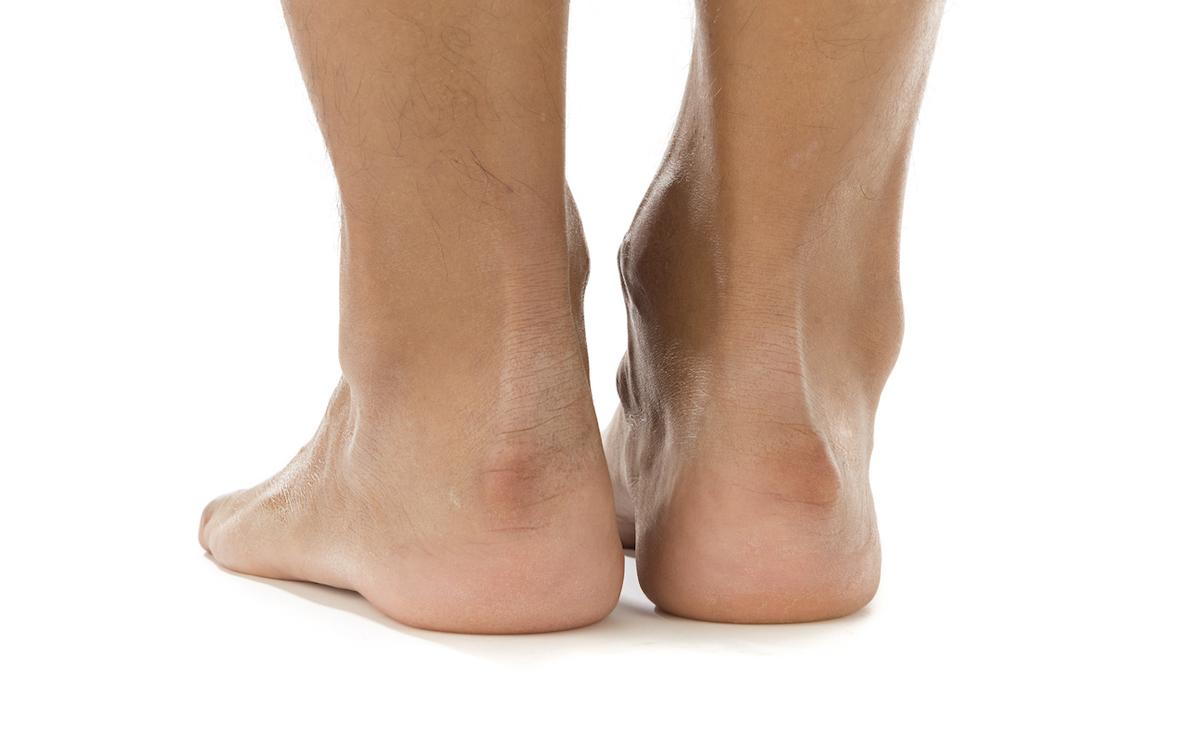
La tendinopathie d’Achille fait partie des tendinopathies de surmenage les plus courantes et le clinicien y est fréquemment confronté, les patients rapportant souvent une exacerbation de la douleur avec l'activité physique. La tendinite fusiforme du tendon d'Achille, également appelée tendinopathie non-insertionnelle, est une affection dégénérative du tendon d'Achille qui se situe principalement dans la portion intermédiaire du tendon, à environ 2 à 6 cm au-dessus de son insertion sur le calcanéus. Contrairement à la tendinopathie insertionnelle qui affecte le point d'insertion du tendon sur l'os, la tendinite fusiforme se caractérise par un épaississement fusiforme (en forme de fuseau) et une dégénérescence du tendon dans sa partie médiane.
L’insatisfaction du thérapeute est constante vis-à-vis du traitement souvent prolongé de cette affection invalidante, malgré des séquences thérapeutiques bien conduites. Une question fréquente parmi les cliniciens est de savoir s'il ne serait pas justifié d'opérer préventivement ces tendinites fusiformes pour éviter les ruptures, et ce bien avant les 6 mois de traitement conservateur habituellement recommandés.
Une maladie complexe du tendon
La lésion princeps de la tendinopathie d'Achille est un échec de la cicatrisation, une pathologie complexe à multiples facettes du tendon, caractérisée par une douleur, un gonflement, une perte de fonction et une réduction de la tolérance à l'effort. Contrairement à certains tendons des doigts qui sont entourés de gaines synoviales remplies de liquide synovial pour réduire la friction, le tendon d'Achille a un paraténon. Le paraténon est une fine couche de tissu conjonctif lâche qui entoure le tendon d'Achille. Une inflammation du paraténon peut survenir, connue sous le nom de péritendinite, entraînant une douleur et un gonflement autour du tendon d'Achille.
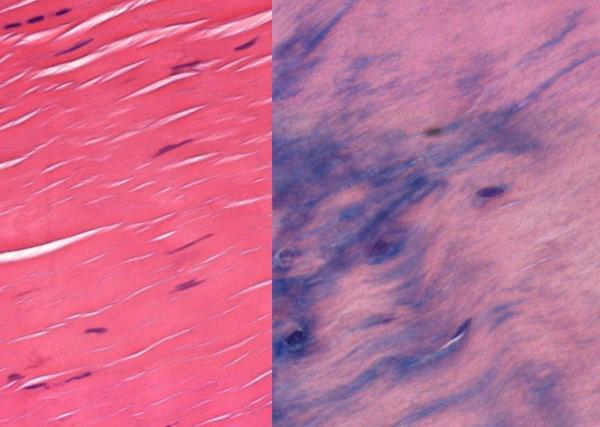
Au microscope, la tendinopathie se caractérise par une désorganisation des fibres de collagène, une augmentation de la microvascularisation et de l'innervation nerveuse sensorielle, un dérèglement de l’homéostasie de la matrice extracellulaire, une augmentation des cellules immunitaires et des médiateurs de l'inflammation, ainsi qu'une apoptose cellulaire accrue.
Un diagnostic parfois compliqué dans les ruptures chroniques
Le motif de consultation est une douleur, le plus souvent unilatérale, du tendon d'Achille (tendon calcanéen) ayant des répercussions plus ou moins sévères sur les possibilités d'activité physique.
Le diagnostic est clinique et repose sur une triade qui comprend une douleur à la palpation du tendon d’Achille, une douleur à l’étirement passif du tendon et une douleur à la contraction isométrique du tendon. La palpation permet également d'orienter vers le type de la tendinite : la palpation de nodules est en faveur d'une tendinite dégénérative, une douleur diffuse avec inflammation globale est en faveur d'une lésion inflammatoire du paraténon, une dilatation fusiforme médiale est fréquente en cas de pathologie dégénérative de l’homme de plus de 50 ans, l'existence d'une douleur à la partie basse du tendon et/ou d'une bursite pré- ou rétroachilléenne oriente vers une pathologie du carrefour calcanéen ou tendinite d'insertion.
Une rupture du tendon calcanéen peut survenir et est évidente sur 2 signes pathognomoniques : la perte de l’équin physiologique et le test de Thompson pour évaluer l'intégrité du tendon (la pression des masses musculaires du triceps sural entraîne une flexion plantaire si le tendon calcanéen est toujours continu). La manœuvre de Thompson est extrêmement spécifique dans le diagnostic différentiel de rupture complète versus rupture partielle ou tendinopathie. Le diagnostic est parfois compliqué dans les ruptures tendineuses chronique où une rupture est passée inaperçue et le malade consulte à distance, d’autant que le tendon du plantaire grêle peut être préservé.
L'imagerie par IRM ou échographie sont utiles mais pas indispensable au diagnostic et sont surtout demandées pour éliminer les éventuels diagnostics différentiels (spondylarthropathie dans les atteintes d’insertion, syndrome du conflit avec la queue de l’astragale…) et pour visualiser les anomalies structurelles telles que les microdéchirures et les zones de dégénérescence. L'IRM est particulièrement utile pour une évaluation détaillée des tissus mous. Une étude échographique dynamique en flexion plantaire et dorsale est systématique afin de ne pas méconnaître les microclivages intratendineux qui sont masqués en flexion dorsale. L’étude Doppler puissance sur un tendon relâché ne montre pas de flux normalement détectable. La néovascularisation détectée par Doppler couleur dans une tendinopathie fusiforme a été associée à une douleur et à une dysfonction persistantes, ce qui peut signaler un risque accru de rupture d’après certains auteurs. Les tendinites du corps du tendon (nodulaires ou fusiformes) sont plus fréquentes que les tendinites d’insertion sur le calcanéum.
Un traitement qui reste long avec toujours le risque de rupture
La tendinopathie d'Achille fusiforme, caractérisée par un élargissement visible du tendon, est souvent un signe de dégénérescence tendineuse qui peut indiquer un risque accru de rupture. Cette situation nécessite une évaluation clinique et paraclinique minutieuse pour déterminer les options de traitement les plus appropriées.
Une cryothérapie et l’application d’AINS topiques sont utiles au début surtout en cas de péritendinite associée, mais souvent inefficaces pour la tendinose pure. Un programme de 12 semaines de rééducation eccentrique est habituellement recommandé, basé sur l'entraînement des muscles du mollet sous charge lourde. Les exercices doivent être réalisés malgré la douleur initiale, qui devrait diminuer progressivement. Des thérapies complémentaires à base d’ultrasons, massage des tissus profonds et activités physiques alternatives (cyclisme, natation) sont également utilisées. Cependant, leur efficacité reste mal définie et aucun consensus clair n'a encore été atteint. Il n'y a aucun argument scientifique en faveur de l’intérêt des injections de plasma riche en plaquettes dans les ruptures du tendon d'Achille, ni dans les tendinites. Dans les études, des cas de rupture du tendon d’Achilles ont été associés aux infiltrations de corticoïdes, qui ne doivent pas être réalisée en intratendineux et sont désormais préconisées sous échographie. Les thérapies alternatives incluent les ondes de choc extracorporelles, les champs électromagnétiques pulsés, la thérapie au laser de faible niveau, et la microténotomie. Ces options montrent des résultats variables et nécessitent des études comparatives et correctement validées pour être recommandées.
La réhabilitation permet une réduction du risque d'infections et de récidives par rapport à l'immobilisation avec une boote plâtrée. Dans la pratique, les protocoles sont souvent adaptés à la pathologie du patient et l'observance est également souvent négligée. L'amélioration de la douleur est le principal critère clinique, avec un effet global significatif après 12 semaines de traitement, par rapport à d'autres traitements efficaces, en particulier pour la tendinopathie non-insertionnelle, qui est le groupe le plus étudié.
Dans la tendinopathie d’Achille, la chirurgie est généralement indiquée après 6 mois de traitement conservateur adapté. Chez le sportif de haut niveau ou motivé, quand le traitement médical bien conduit a échoué, ce traitement chirurgical consiste en une excision de la gaine et un peignage du tendon permettant d'une part l'exploration et l'exérèse des lésions dégénératives et d'autre part le renforcement de ce tendon par le développement d'un tissu cicatriciel de bonne qualité. Des gestes complémentaires tels que l'excision d'une bursite ou la résection de la grosse tubérosité du calcanéum sont parfois nécessaires.
En cas de rupture aiguë du tendon d'Achille, la chirurgie (chirurgie ouverte ou chirurgie mini-invasive) est à envisager en alternative au traitement médical avec attelle et rééducation. Le traitement chirurgical n’est pas associé à un meilleur résultat fonctionnel à 12 mois que le traitement non-chirurgical mais à une réduction du risque de re-rupture. La réparation chirurgicale d'une rupture du tendon d'Achille semble surtout intéressante chez les athlètes de haut niveau ou les malades avec des professions physiquement exigeantes. Les résultats d'un large essai multicentrique, randomisé, sur des patients norvégiens, avec une rupture aiguë du tendon d'Achille, ont été publiés dans le New England Journal of Medicine. Les 532 patients de près de 40 ans d’âge moyen ont été randomisés entre un groupe traitement non-chirurgical (avec mobilisation dynamique précoce), un groupe chirurgie ouverte (technique de Krakow modifiée) et un groupe chirurgie mini-invasive (avec 3 sutures) : la chirurgie réduit considérablement le risque de re-rupture, mais pas la rééducation dynamique.
Faut-il opérer préventivement les tendinopathies fusiformes du tendon d’Achille ?
Plusieurs études montrent que les traitements conservateurs, tels que les exercices excentriques, sont efficaces pour gérer la tendinite fusiforme et prévenir les ruptures. Une méta-analyse publiée dans le British Journal of Sports Medicine montre que les exercices excentriques améliorent significativement la douleur et la fonction chez les patients atteints de tendinopathie d'Achille, mais qu’en l’absence d’étude comparative de bonne qualité, aucune technique ne peut être recommandée par rapport à une autre.
Toute intervention chirurgicale comporte des risques, y compris les infections, les complications de la plaie et la déhiscence. De plus, la période de récupération post-chirurgicale peut être longue et contraignante pour les patients. Il n’y a pas de consensus dans la littérature médicale concernant les avantages d'une intervention chirurgicale préventive pour les tendinites non-insertionnelles. Une revue systématique dans le Journal of Orthopaedic Surgery and Research n'a pas trouvé de preuves solides justifiant la chirurgie préventive pour les tendinites d'Achille insertionnelles en absence de rupture.
La chirurgie doit donc être réservée aux cas réfractaires ou à des situations spécifiques où les risques de rupture sont exceptionnellement élevés. Pour les patients avec des facteurs de risque élevés de rupture, tels que ceux ayant des antécédents de rupture du tendon controlatéral, la chirurgie préventive pourrait être discutée. Néanmoins, cette approche doit être évaluée au cas par cas, en tenant compte des bénéfices et des risques potentiels.